Behandlungsangebot bei chronischen Schmerzen
Psychiatrisch-psychotherapeutisches Behandlungsangebot bei chronischen nicht-tumorbedingten Schmerzen im Alter
Unser multiprofessionelles Behandlungsteam behandelt Menschen mit allen psychiatrischen Erkrankungen wie Demenz, affektive und schizophrene Psychosen sowie Sucht(folge)erkrankungen im Alter. Das stationäre Therapieprogram wird bei Vorliegen von komorbiden chronischen nicht-tumorbedingten Schmerzsyndromen durch spezialisierte Therapien ergänzt.
Was sind chronische Schmerzen?
Chronischer Schmerz ist ein lang anhaltender Schmerz, der über die übliche Erholungsphase hinaus anhält oder zusammen mit einer chronischen Erkrankung wie Arthritis auftritt. Chronischer Schmerz kann wiederholt auftretend oder kontinuierlich sein. Er kann dazu führen, dass Menschen nicht mehr arbeitsfähig sind, sich nicht richtig ernähren, sich nicht körperlich betätigen und sich sozial zurückziehen. Durch den sozialen Rückzug kann es zu einer Depression kommen oder eine zuvor vorhandene Depression verschlimmern. Durch die Vermeidung von körperlicher Aktivität kann es zu einer Abnahme der Belastbarkeit und Muskelkraft führen, die ihrerseits eine Verstärkung der Schmerzen bewirken kann – also ein Teufelskreis! Hiermit wird eindeutig, dass der chronische Schmerz mehrere Dimensionen hat, nämlich eine körperliche, eine psychische und eine soziale und somit seine Entstehung und Aufrechterhaltung am besten durch das Bio-Psycho-Soziale Modell erklärt werden kann.

Chronische nicht-tumorbedingte Schmerzen im Alter
Die Wahrscheinlichkeit, ein chronisches Schmerzsyndrom zu entwickeln, nimmt mit dem Alter zu. Die Prävalenz von chronischen Schmerzen bei älteren Menschen wird mit bis zu 50 % geschätzt und sogar bis zu 80 % bei Menschen, die in betreuten Einrichtungen leben. Die Empfindlichkeit älterer Schmerzen bei milden akuten Schmerzen (wie z. B. bei einem Sturz) ist reduziert. Das kann zu einer höheren Verletzungsgefahr und unentdeckten Folgen führen. Anhaltende Schmerzen werden im Gegenzug im Alter schlechter toleriert. Das gleichzeitige Vorliegen von chronischen Schmerzen und einer körperlichen oder psychiatrischen Erkrankung wie einer Depression, kann eine effektive Behandlung von chronischen Schmerzsyndromen verhindern. Medikamentöse Behandlungsoptionen sind insbesondere bei älteren Patient*innen mit Risiken und oft mit unzureichender Wirksamkeit verbunden. Die Wirksamkeit von nicht-medikamentösen Behandlungsmethoden bei chronischen Schmerzen im Alter wie bestimmte Psychotherapieformen, Physiotherapie, Schmerzedukationsprogramme und Tai-Chi ist bereits in wissenschaftlichen Studien bewiesen.
Zusammenhang zwischen Depression und Schmerzen
Depressive Erkrankungen beeinträchtigen nicht nur die Stimmung und den Antrieb. Ein sehr großer Anteil der Betroffenen leidet auch an körperlichen Symptomen – vor allem an Schmerzen im Bereich des Muskel- und Skelettsystems und an Kopfschmerzen. Der Zusammenhang zwischen Depression und Schmerz besteht in beide Richtungen – eine Depression gilt als Risikofaktor für die Entwicklung einer chronischen Schmerzerkrankung, und chronische Schmerzen führen im Verlauf sehr häufig zu einer Depression. Auch im Verlauf besteht eine reziproke Beziehung: je schwerer die Depression umso stärker auch die Schmerzen, und umgekehrt.
Unter der Diagnose einer anhaltenden Schmerzstörung (F45.4) versteht man das Vorliegen von chronischen Schmerzen (über einen Zeitraum von mindestens sechs Monaten) in einer bestimmten Körperregion, die häufige Auseinandersetzung mit den Schmerzen und ein damit verbundener großer Leidensdruck. In vielen Fällen wird bei den Betroffenen zunächst eine körperliche Ursache für die Beschwerden diagnostiziert, jedoch persistiert die Schmerzsymptomatik obwohl die Ursache inzwischen (z.B. durch eine Operation oder Reha-Maßnahme) behandelt worden ist. Psychischen Faktoren wie z. B. eine Depression spielen in diesem Fall eine wichtige Rolle für Schweregrad, Exazerbation oder Aufrechterhaltung der Schmerzen (chronische Schmerzstörung mit somatischen und psychischen Faktoren (F45.41). In anderen Fällen besteht eine andauernde, schwerere Schmerzsymptomatik, die durch einen physiologischen Prozess oder eine körperliche Störung nicht ausreichend erklärt werden kann (anhaltende somatoforme Schmerzstörung (F45.40)).
Behandlungsoptionen
Für die Therapie von gleichzeitig auftretenden Depressionen und Schmerzen werden medikamentöse und nicht medikamentöse Behandlungsmethoden eingesetzt. Medikamentös werden u. a. moderne Antidepressiva eingesetzt, die gezielt die Ausschüttung der Botenstoffe wie Serotonin und/oder Noradrenalin im zentralen Nervensystem begünstigen. Beide Botenstoffe können sowohl die Stimmung als auch Schmerzen beeinflussen. Die Auswahl des geeigneten Medikaments für Depressionen und Schmerzen erfolgt unter Berücksichtigung von Vorerkrankungen sowie der aktuellen Komedikation. Zu den nicht-medikamentösen Therapien zählt u. a. die Psychotherapie. Es ist inzwischen wissenschaftlich hinreichend belegt, dass bestimmte Psychotherapieformen (insbesondere die kognitive Verhaltenstherapie) bei chronischen Schmerzsyndromen wirksam sind. Ein enorm wichtiger Therapiebaustein ist hier auch die Schmerzpsychoedukation. Ein wesentliches Ziel der Schmerzpsychoedukation ist das Vermitteln von Wissen über die verschiedenen Erkrankungsbilder, Symptome, ihre Ursachen sowie das Erlernen von schmerzreduzierenden Strategien. Elektromyographisches Biofeedback ist eine weitere nicht-medikamentöse, nicht-invasive Therapie bei der die Patient*innen lernen, ihr*e Muskelaktivität mit Hilfe von Feedback-Informationen selbst zu regulieren. Hierzu werden Sensoren am Körper angebracht, die die Muskelspannung messen. Die Sensoren sind über Kabel an einen Computer angeschlossen. Die Patient*innen erhalten auf dem Bildschirm Informationen über die gemessenen Werte und lernt mit Hilfe des/der Therapeut*in, seine Muskelanspannung zu reduzieren. Hierdurch kann auch eine Abnahme der Schmerzsymptomatik erzielt werden.
Zu den nicht-medikamentösen Behandlungsoptionen gehören auch Fachtherapien – zum Beispiel Bewegungs-, Ergo-, Musik- sowie Physiotherapie. Ein positiver Umgang mit dem eigenen Körper und ein besserer Umgang mit der Erkrankung sollen dadurch erreicht werden. Patient*innen können so lernen, ihren Körper wieder positiver zu erleben und ihn nicht nur mit Krankheitssymptomen in Verbindung zu bringen.
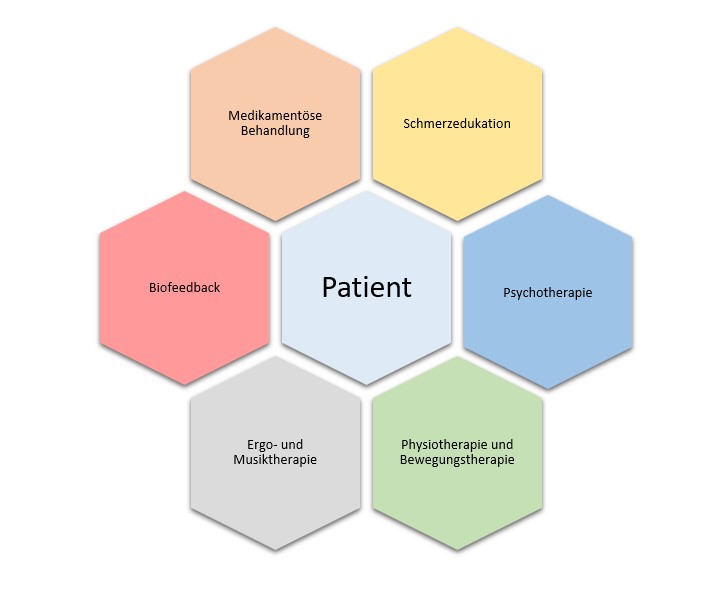
Unser multimodales Therapieangebot
Unser multiprofessionelles Team mit festen Bezugstherapeutinnen und -therapeuten aus der Psychiatrie, inneren Medizin, Psychologie, Pflege, Ergo- und Kreativtherapie und Physiotherapie bietet ein breites Therapieangebot nach neuestem wissenschaftlichen Kenntnisstand.
Hierbei liegt der Behandlungsschwerpunkt auf nicht-medikamentösen Therapieverfahren:
- Modul medizinische/pharmakologische Behandlung: Engmaschige ärztliche Betreuung mit regelmäßigen Einzelvisiten. Bei entsprechender Indikation Einleitung/Anpassung einer medikamentösen Therapie. Zudem intensive Betreuung durch unsere Fachärzte für innere Medizin mit Abklärung möglicher somatischer Ursachen der Beschwerden und Adressierung kausal behandelbarer Leiden. Schulung von Patienten und Angehörigen zum Umgang mit Schmerzmedikation durch unsere Pain-Nurse. Im Bedarfsfall Durchführung einer Entzugsbehandlung.
- Psychotherapie-Modul: Einzel- und oder Gruppentherapien. Schmerzpsychoedukation (u. a. Informationen über Schmerz und Schmerzentstehung), Kognitive Verhaltenstherapie (u. a. kognitive Umstrukturierung von negativen Gedanken/Annahmen über den Schmerz, Stressbewältigungsstrategien erarbeiten), tiefenpsychologische Psychotherapie (Mentalisierungsbasierte Psychotherapie mit Fokus auf die Stärkung von Zugang und Ausdruck von Gefühlen; Verständnis von Symptomentwicklung im Rahmen von Beziehungserfahrungen und -mustern; Arbeit an interpersonellen Konflikten und Ausdruck von Bedürfnissen), supportive ressourcenorientierte Gespräche, Angehörigenberatung.
- Biofeedback-Modul: Elektromyographisches Biofeedback zum Erlernen von Methoden zur Erkennung und Reduktion der Muskelanspannung, Steigerung der Körperwahrnehmung, Stressreduktion, Schmerzreduktion.
- Modul Entspannungsverfahren und Akupunktur: Erlernen von anerkannten Entspannungsverfahren (z. B. Progressive Muskelrelaxation nach Jacobson, Achtsamkeitsmeditation, Autogenes Training, Imaginationsverfahren). Ohrakupunktur nach dem „NADA-Protokoll“.
- Physiotherapie-Modul: Erlernen alltagstauglicher und individueller Strategien zur Schmerzbewältigung/Schmerzkontrolle, Krankengymnastik am Gerät, Gleichgewichtstraining, Manualtherapie.
- Ergotherapie-Modul: Ressourcenorientiertes Management und ADL-Training.
Literatur
Kröner-Herwig, B. 2017. Schmerz als biopsychosoziales Phänomen – eine Einführung. In Schmerzpsychotherapie. Grundlagen – Diagnostik – Krankheitsbilder – Behandlung. B. Kröner-Herwig, J. Frettlöh, R. Klinger, and P. Nilges (eds.), 8th ed., 3–16. Heidelberg: Springer.
Schwan J, Sclafani J, Tawfik VL. Chronic Pain Management in the Elderly. Anesthesiol Clin. 2019 Sep;37(3):547-560. doi: 10.1016/j.anclin.2019.04.012. Epub 2019 Jun 18. PMID: 31337484; PMCID: PMC6658091.
Jones G, Mac Farlane G. Epidemiology of Pain in Older Persons. In: Gibson S, Weiner K, editors. Pain in Older Persons: Progress in Pain Research and Management. Seattle: IASP Press; 2005: 3-21.
Bair MJ, Robinson RL, Katon W, Kroenke K. Depression and Pain Comorbidity: A Literature Review. Arch Intern Med. 2003;163(20):2433–2445. doi:10.1001/archinte.163.20.2433











